2014年
8月
20日
水
シミュレーション教育はどこまで効果があるか
薬学部では6年制化により医療シミュレーション教育が盛んに取り入れられた。医学部、看護学部と同様に医療系の教育では知識だけあっても実技能力が伴わなければ意味がないので当然と言えば当然である。こうしたシミュレーション教育は実技能力の向上や知識の定着に役立っていると思われるが、ここに気になる論文がある。
JR Curtis et al. Effect of Communication Skills Training for Residents and Nurse Practitioners on Quality of Communication With Patients With Serious Illness A Randomized Trial. JAMA. 2013; 310: 2271-2281.
研修医、看護師訓練生を無作為に2群にわけ、一方にはシミュレーションベースのコミュニケーションスキルの教育介入(4時間のワークショップ)を(n=232)、もう一方には通常の教育を(n=240)実施した。各群の介入前の患者との接触は6ヶ月、介入後は10ヶ月として、患者の報告によるコミュニケーションの質(QOC)を主要評価項目、患者の報告による終末期医療の質(QEOLC)、鬱症状、患者家族の報告によるQOCとQEOLCを副次評価項目として成果を評価した。1866人の患者と936人の家族の評価を解析した結果、QOCおよびQEOLCでは介入前後で有意な変化は認められず、調整後の変化を対照群と比較した場合も有意差を認めなかった。鬱症状スコアは介入によりむしろ有意に上昇した。
これだけを読むと、それみたことかとOSCE(Objective Structured Clinical Examination)などの手間暇のかかるシミュレーション教育に嫌々動員される批判的な方々が喜びそうな論文のように思えるのだが、そう単純に受け止めるべきではあるまい。著者らが同様のシミュレーション教育介入について標準患者を使って評価すると、bad newsを伝えたり、患者の感情に反応するスキルの獲得には有効であったと別の論文で述べているとの記載がある。つまり、技術の習得にはシミュレーションの教育は有効であっても、それを実地医療の場に如何に移行させられるのかは今後の課題であり、コミュニケーション技能評価の妥当性についても検討が必要ということだろう。
2014年
8月
07日
木
1日1回服用型の降圧薬の1日2回服用処方について考える
ふとしたきっかけで「薬局薬剤師における薬学的疑義紹介の意識調査」(鹿村恵明ら、薬学雑誌、131, 1509-1518 (2011))を読んだ。具体的な事例について、疑義紹介するか否かをたずねたアンケート調査結果が示されているが、ほとんどの事例で、「どちらとも言えない」、と回答する薬剤師が30~50%もいる。なんでこんなに多いのか。
事例の一つ、降圧薬の1日2回処方についてみちくさしてみた。
「平成23年度に実施した個別指導において保険薬局に改善を求めた主な指摘事項」(四国厚生支局 平成25年1月)によれば、薬学的に処方内容に問題が疑われるにも関わらず、処方医への疑義照会が行われていない指摘事例として、アダラートCR錠、アテレック錠、アムロジン錠、アムロジピン錠、オルメテック錠、カルデナリン錠、タナトリル錠、ディオバン錠、ノルバスク錠、ミカルディス錠、レニベース錠の1日2回投与が挙げられている。これらはいずれも添付文書の用法が1日1回服用の降圧薬であるが、その1日2回服用処方についてここでは考えてみたい。
降圧薬の1日2回服用処方の根拠は、「高血圧治療ガイドライン2009 (JSH2009)」の以下の記述に基づくと思われる。「家庭血圧測定で得られたトラフの血圧が高値の場合,朝服用している降圧薬を晩服用に変更したり、朝晩の2回に分服、あるいは晩や就寝前に追加投与することを試みてよい」。この記述は改訂されたガイドラインJSH2014でも継続され、「降圧薬は1日1回投与を原則とするが、24時間にわたって降圧することが重要であり、1日2回の投与が望ましいこともある」(推奨グレードC1、エビデンスレベルⅢ)がポイントに挙げられている。
ここで取り上げたいのは、「・・朝服用している降圧薬を晩服用に変更したり、朝晩の2回に分服と晩、就寝前の追加投与」の解釈である。この記述にはJSH2009では以下論文1)が、JSH2014では以下論文1)~3)が引用されている。
1)Hermida RC et al. Effects of time of day of treatment on ambulatory blood pressure pattern of patients with resistant hypertension. Hypertension, 2005; 46: 1053-1059.
2)Kario K et al. Effect of dosing time of angiotensinⅡreceptor blockade titrated by self-measured blood pressure recordings on cardiorenal protection in hypertensives: the Japan Morning Surge-Target Organ Protection (J-TOP) study. J. Hypertens. 2010; 28: 1574-1583.
3)Hermida RC et al. Influence of time of day of blood pressure-lowering treatment on cardiovascular risk in hypertensive patients with type 2 diabetes. Diabetes Care. 2011; 34: 1270-1276.
以下にこれらの要約を簡単に述べる。
1)3剤以上の降圧薬を服用している高血圧患者700名を48時間血圧モニターした結果、全て降 圧薬を朝服用している群(A:299名)と1剤以上の降圧薬を就寝前に服用する群(B:401 名)に分けられた。1日平均血圧が>135/80mmHgであるなどの非コントロール患者の割合 はA群がB群より有意に多かった。非コントロール患者578名を服用時間により同様にC群 (A)、D群(B)に分けて解析すると、D群のノンディッパーの割合は有意に少なく、24時間お よび夜間の収縮期/拡張期平均血圧も有意に低い。
2)1種類以上の降圧剤で少なくとも3ヶ月治療しているが家庭血圧計で収縮期血圧135 mmHg 以上の患者、あるいは未治療の患者450名を無作為に起床時投与と就寝前投与の2群にわけ、 各群にブロプレスを漸増追加投与(最大12mg/day)して少なくとも135mmHgとなるよう に管理する(最大量で効果なしの場合は利尿薬併用)。6ヶ月間血圧をモニターしたが、この 間の収縮期血圧の推移、およびモニター終了時点における朝夕、就寝時の収縮期/拡張期血圧 には2群間で差を認めなかった。ただし、モニター終了時点における尿中アルブミンの低下は 就寝前投与群が起床時投与群に比べて有意に大きく、それは朝夕の収縮期血圧差が15mmHg 以上の患者層に由来することが明らかとなった。
3)2型糖尿病の高血圧患者448名を無作為に1剤以上の降圧薬を就寝前に服用する群(A:232 名)と全ての薬剤を起床時に服用する群(B:216名)に分けて5年間経過を観察。A群では睡 眠時血圧がB群と比較して有意に低く、従ってノンディッパーの割合も有意に少なかった。A 群の心血管イベント発生リスクはハザード比0.33、主要イベント発生リスクでは0.25と有意 に少なかった。
ガイドラインの記述「晩、就寝前の追加投与」は、論文2)が降圧効果に投与時間に
よる差が認められず、また尿中アルブミンの低下効果が朝血圧高値の患者に限定される
ものの、この研究が国内で実施されたこと、前向き研究であることなどから、一応、根
拠があると考えてよいだろう。
それでは「朝服用している降圧薬を晩服用に変更したり、朝晩の2回に分服」はどうか?論文1)、3)を根拠とする限り、この記述の意味は複数の降圧薬を服用している患者では、そのうち少なくとも1種類を晩、就寝前服用に変更することであって、例えば1日1回40mgを1回20mg1日2回分服のように、特定の薬剤の1日量を分割服用させることは含まれない。複数の降圧薬の服用時点を朝、晩に振り分けるだけなら添付文書上の承認用法とも矛盾しない。
それでは1日1回40mgを1回20mg 1日2回分服する処方はガイドラインに根拠を求めることも出来ず、承認用法と矛盾するが、どう考えるべきなのか?医中誌DBなどWebでざっと検索すると、1日1回服用と1日2回分服の比較した臨床試験に限定してもいくつかの論文が見つかる。ただし、結果は1日2回分服に何らかのメリットがあるとする論文と差が無いとする論文がある。以下リストする。
1日2回分服に何らかのメリットがあるとする論文
4)野口 雄一ら.バルサルタン160mgの朝1回投与と80mg朝・夕2回分割投与の降圧効果の比較検討 家庭血圧測定を用いたValmaxs (Valsartan Max dose Study in Saitama).血圧. 2012; 19 (5): 490-496.
5)古井 宏彦.降圧治療におけるアムロジピン5mg錠1日1回投与および2.5mg錠1日2回投与の臨床的有用性の比較検討. Progress in Medicine. 2012; 32(6): 1317-1320.
1日1回と1日2回分服に差はないとする論文
6)Miyoshi K et al. Effects of dividing amlodipine daily doses on trough drug concentrations and blood pressure control over a 24-hour period. Cli. Ther. 2013; 35 (9): 1418-1422.
7)石光俊彦ら.高血圧患者における高用量の長時間作用型Ca拮抗薬の服用時間に関する検討.血圧.2011; 18(11): 1117-1122.
8)Anand IS et al. Comparison of once-daily versus twice-daily dosing of valsartan in patients with chronic stable heart failure. Vasc. Health Risk Manag. 2010; 6: 449-455.
9)Sakai Y et al. Comparison of once daily versus twice daily olmesartan in patients with chronic
kidney disease. Int. J. Nephrol. Renovasc. Dis. 2013; 6: 223-227.
アムロジンについてみると、5)は降圧効果などに差は認められなかったが、降圧目標達成率に対する併用薬率が1日2回分服で低率であるとしてメリットを認めているが、6)は24時間平均血圧、早朝・昼間・夜間血圧、血漿中amlodipineのトラフ濃度などに有意な差を認めない、7)は収縮期/拡張期血圧(診察室、家庭血圧)、血漿BNP濃度、尿中アルブミンに有意な違いは認められないとしている。これらは研究デザインや評価項目が異なる場合もあり必ずしも矛盾とは言えず、現時点では一定の結論を得にくいが、1日2回投与に決して根拠がないわけではなく、実地で試みられる背景となっていることがわかる。承認用法と異なるため、医師の処方意図を確認する意味で薬剤師からの疑義紹介は必要だが、患者の治療経過からみて1日2回分服が合理性があるなら、妥当と判断せざるを得ないであろう。
では、1日1回型の降圧剤を1日2回服用することが薬学的に見てどうなのか、検証してみることにする。1日1回型の降圧薬には三つのタイプに分けられる。①はアダラートCRのように有効成分のニフェジピンの半減期が短いため、徐放製剤化しているタイプ、②は半減期が長いタイプ(例;アムロジン)、③は半減期は短いが作用部位への親和性が高くて効果が長時間持続するタイプ(例;オルメテック)。
①のアダラートCRには同じく徐放製剤化した1日2回型のアダラートLがある。アダラートCRを1日2回服用するならアダラートLを使用したらと思うが、どう違うのか。アダラートCRとアダラートLの体内動態を比較したデータは製品情報概要から入手可能である(下図)。これからはアダラートLがノンディッパー患者に適しているようにも思えるが、一方で一時的に過度に降圧が起きる可能性が考えられる。事実、アダラートCRとLの比較臨床試験結果(Minami J et al. Br. J. Clin. Pharmacol. 2004;57: 632-639)によれば、後者のみに反射性頻脈によると考えられる脈拍数の有意な増加が認められている。
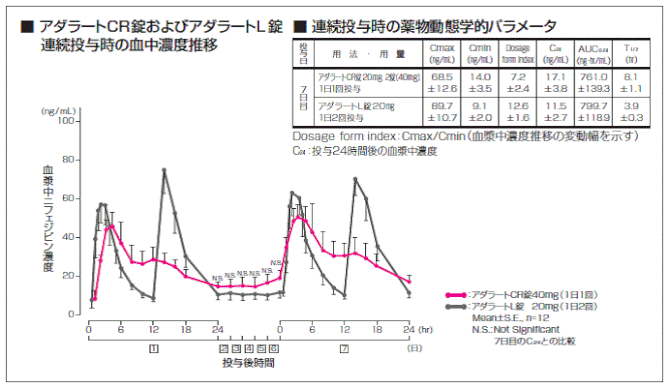
ではアダラートCRの1日2回服用はどうなのか?平成25年6月の添付文書改訂によって、高血圧症では1日40mgで効果不十分の場合、1回40mg1日2回まで増量可能となったため、この疑問への解答の手がかりを得ることができる。下図のインタビューフォームのデータは本剤が1日1回型の徐放製剤であるにも関わらず、1日2回の服用でも過度の血中濃度上昇などの問題はないことを示している。従って、より低用量でもアダラートCRの1日2回服用は血中濃度変化が少なく安定的な降圧効果が得られるように思われる。

 みちくさ 医薬品情報
みちくさ 医薬品情報